Cos’è la sindrome da iperstimolazione ovarica?
Quando una coppia si rivolge per la prima volta alla Procreazione Medicalmente Assistita (PMA) viene catapultata in un mondo nuovo, poco conosciuto dai più, dovendo familiarizzare con concetti medico/biologici a volte complicati, a volte male interpretati dall’immaginario comune. È per questo che gli specialisti del settore devono dedicare tutto il tempo possibile ai proprio pazienti, cercando di spiegare con parole semplici concetti non comuni, esponendo tutti i vantaggi e i rischi a cui si va incontro durante un ciclo di fecondazione assistita.
Sono i vantaggi a cui si mira; le speranze e le aspettative dei pazienti, la passione e la professionalità di un’equipe di PMA: fattori che si concentrano tutti lì, sulla nascita di una nuova vita.
Ma per consentire questo miracolo scientifico bisogna dedicarsi con altrettanta cura ai rischi, alle infinite variabili di questo campo, le cui ombre minacciano di vanificare tutti i sogni.
Ci sono poi condizioni patologiche che possono essere l’effetto della stessa terapia adottata, seppure non siano una conseguenza inevitabile.
E’ il caso della sindrome da iperstimolazione ovarica (ovarian hyperstimulation syndrome, OHSS) che difatti è una condizione iatrogena (che si verifica in relazione o come conseguenza di una terapia medica) che può colpire le donne sottoposte a stimolazione ovarica controllata e induzione dell’ovulazione durante i cicli di fecondazione in vitro (IVF). La stimolazione ovarica controllata (COS) è una terapia farmacologica finalizzata alla crescita multipla di follicoli nelle ovaie, che contengono ovociti; tuttavia, occasionalmente, quando vi è una risposta ovarica esagerata agli ormoni può svilupparsi la sindrome.
Fisiopatologia
Il segno distintivo dell’OHSS è un aumento della permeabilità dei vasi sanguigni, risultante in una fuoriuscita di liquidi dal sangue ad altri comparti dell’organismo (polmoni, cavità addominale ecc.). Un ruolo critico nella patogenesi della sindrome è svolto dal fattore di crescita (i fattori di crescita sono delle proteine che stimolano la proliferazione e il differenziamento cellulare) dell’endotelio vascolare (VEGF), il quale aumenta la permeabilità vascolare. Il VEGF viene prodotto anche dalle cellule della granulosa (cellule che circondano l’ovocita) e la sua secrezione è stimolata dalla gonadotropina corionica umana (hCG). L’associazione tra l’OHSS e la stimolazione ovarica si può comprendere considerando che l’eccessiva crescita delle ovaie in seguito alla terapia non corrisponde immediatamente a un aumento della vascolarizzazione ovarica e di conseguenza genera uno stato di ipossia (carenza di ossigeno) che induce la produzione di VEGF, oltre al fatto che la stimolazione prevede la somministrazione di hCG 36 ore prima del prelievo ovocitario per indurre la maturazione follicolare finale. L’hCG somministrata (esogena) è la causa principale dell’OHSS precoce (si presenta entro 9 giorni dalla somministrazione), mentre l’OHSS tardiva (oltre i 10 giorni dall’ultima somministrazione) è dovuta all’hCG endogeno prodotto dalla placenta durante la gravidanza.
Caratteristiche cliniche
In generale la diagnosi dell’OHSS si basa su una storia clinica di stimolazione ovarica con gonadotropine o antiestrogeni seguita da alcuni sintomi, la cui manifestazione clinica può dipendere dalla gravità della sindrome:
- Distensione e dolore addominale
- Sintomi gastrointestinali (nausea, vomito, diarrea)
- Aumento di peso a causa della ritenzione di liquidi
- Diminuita escrezione di urina giornaliera (oliguria)
- Aumentata sensazione di sete (polidipsia)
- Ascite con o senza idrotorace
- Peritonite
- Ipotensione e/o ipovolemia
- Dispnea (respirazione difficoltosa)
- Aumentato rischio di tromboembolie
- Insufficienza renale acuta
Classificazione
L’OHSS viene classificata in 4 categorie basate sulla gravità dei sintomi, dei segni e dei parametri di laboratorio:
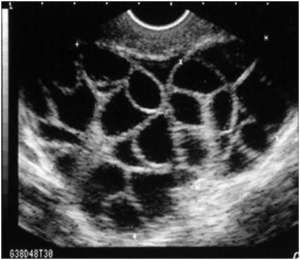
· Sindrome da iperstimolazione ovarica lieveÈ caratterizzata dall’ampliamento ovarico bilaterale delle ovaie, che misurano fino a 8 cm, con più cisti follicolari e luteiniche, accompagnato da distensione e lieve dolore addominale dovuto a un aumento della dimensione ovarica. È una condizione molto comune, presente in circa il 25-30% dei cicli di IVF.
· Sindrome da iperstimolazione ovarica moderataÈ descritta dall’ingrossamento delle ovaie fino a 12 cm, accompagnato da distensione addominale e sintomi gastrointestinali (ad esempio nausea, vomito e diarrea) con evidenza ecografica di ascite. Un rapido aumento di peso di oltre 3 kg potrebbe essere uno dei segni iniziali dell’OHSS moderata. Si stima che vi sia un’incidenza di OHSS moderata nel 3-6% dei casi di IVF.
· Sindrome da iperstimolazione ovarica grave:Circa il 2% dei casi di OHSS sono classificati come gravi. Questa forma è caratterizzata dalla presenza di grandi cisti ovariche (>12 cm), ascite clinica con o senza idrotorace, ipoproteinemia (albumina sierica <35 g/L), oliguria (escrezione urinaria <300 mL/giorno), creatinina 1,1-1,5 mg/dL, emoconcentrazione con ematocrito > 45%, conta dei globuli bianchi > 15000, disfunzione epatica, aumento della viscosità del sangue ed eventi tromboembolici nei casi più gravi.
· Sindrome da iperstimolazione ovarica critica:Viene diagnosticata quando c’è un’ascite severa o l’idrotorace, con ematocrito > 55%, conta dei globuli bianchi > 25000, oliguria o anuria, creatinina ≥ 1,6 mg/dL, clearance della creatinina < 50 ml/min, tromboembolia o sindrome da distress respiratorio acuto (ARDS).
Fattori di rischio
Essendo una patologia iatrogena, come detto in apertura dell’articolo, a rischio di OHSS sono tutte le donne che si sottopongono a stimolazione ovarica, ma si possono riconoscere fattori di rischio primari e secondari.
I fattori di rischio primari da tenere in considerazione nella prevenzione della OHSS sono: la giovane età, un basso indice di massa corporea, una storia di elevata risposta alle gonadotropine, una precedente OHSS, la sindrome dell’ovaio policistico (PCOS).
Alcuni parametri di risposta ovarica sono considerati invece fattori di rischio secondari, inclusi i livelli assoluti o il tasso di aumento dell’estradiolo (E2) nel siero, la dimensione e il numero dei follicoli e il numero di ovociti prelevati. Nessuno di questi parametri tuttavia è sufficiente per predire in modo indipendente l’OHSS.
Prevenzione e Trattamento
Non esiste un trattamento che possa completamente curare l’OHSS, tuttavia la prevenzione può essere un salvavita ed è principalmente preferita al trattamento. Innanzitutto la sindrome può e deve essere prevenuta adeguando il piano terapeutico, in termini sia di farmaci che di dosi, in base alle caratteristiche anamnestiche e ai fattori di rischio precedentemente riportati. Ad esempio in caso di paziente con sindrome dell’ovaio policistico bisogna prevenire l’OHSS iniziando una stimolazione ovarica con dosaggio di gonadotropine minimo, dosaggio che può essere aumentato dopo due settimane solo se si ha un’appropriata risposta ovarica, con una dimensione dei follicoli che non supera i 10 mm.Il dosaggio dell’ormone antimulleriano (AMH) è un parametro fondamentale da tenere in considerazione nella prevenzione, dal momento che questo ormone indica quanti potenziali follicoli potrebbero svilupparsi in seguito alla stimolazione ovarica, per cui valori elevati costituiscono un ulteriore fattore di rischio. Altrettanto importante è la conta dei follicoli antrali (AFC) attraverso un ecografia: un numero particolarmente elevato associato a una particolare morfologia e volume delle ovaie depone per un rischio di iperstimolazione. In caso di rischio di OHSS il ciclo di stimolazione ovarica deve essere sospeso definitivamente o si sospende per qualche giorno per far scendere i livelli di estradiolo. Inoltre è preferibile crioconservare gli ovociti e/o gli embrioni dopo il prelievo ovocitario, per impedire il progredire della sindrome non essendo essa sostenuta dall’aumento dell’hCG di una gravidanza in corso.
Il trattamento clinico dell’OHSS dipende dalla gravità, da eventuali complicanze e dall’assenza o presenza di gravidanza.In caso di OHSS lieve, generalmente le pazienti non necessitano di ricovero ospedaliero: se non è in corso una gravidanza i sintomi solitamente scompaiono all’arrivo della mestruazione; invece, in caso di gravidanza, come abbiamo visto, la sindrome può prolungarsi. Una terapia efficace consiste nell’utilizzo della cabergolina che previene l’aumento della permeabilità vascolare. Recenti studi hanno concluso inoltre che la somministrazione di metformina riduce il rischio di OHSS del 63% e aumenta i tassi di gravidanza clinica, senza alcun effetto sul tasso dei nati vivi. Raccomandazioni generali comprendono il riposo, per evitare danni o torsioni delle ovaie iperstimolate, l’assunzione di liquidi, esami clinici tra cui il controllo della diuresi, della circonferenza addominale, del peso corporeo, ecografia pelvica per il controllo del diametro ovarico e ricerca di eventuale ascite, esami di laboratorio con test di funzionalità epatica, controllo dell’emocromo, della creatinina sierica e degli elettroliti,.
Quando l’OHSS è moderata o severa, è necessario il ricovero ospedaliero con l’attuazione di una terapia in base ai segni e ai sintomi che vengono costantemente monitorati. Le terapie più comuni prevedono il bilanciamento dei liquidi e la somministrazione di antidolorifici (paracetamolo, codeina) a cui si aggiungono i piani terapeutici per curare l’eventuale emoconcentrazione e oliguria (infusione di cristalloidi e di albumina), l’insufficienza renale acuta (con somministrazione di dopamina in caso di fallimento delle altre misure terapeutiche) e la profilassi antitromboembolitica.
Nei casi più gravi di OHSS bisogna ricorrere all’aspirazione del liquido ascitico e/o del versamento pleurico per ridurre il dolore addominale, la compressione del diaframma e la compromissione renale.
Nei casi di OHSS critica è necessario il ricovero in terapia intensiva.
Sebbene sia una patologia recente, che in qualche modo si è presentata allo stesso tempo dell’introduzione delle tecniche di fecondazione assistita, si può dire che rispetto al passato la sindrome da iperstimolazione ovarica ha un’incidenza notevolmente inferiore, grazie alle sempre più approfondite conoscenze in materia, allo sviluppo di nuovi farmaci che permettono un controllo migliore della stimolazione ovarica, alla conoscenza dei fattori di rischio e all’utilizzo di indagini che consentono l’identificazione delle pazienti a rischio, al miglioramento delle tecniche di laboratorio di fecondazione assistita con il perfezionamento dei protocolli di crioconservazione. La finalità di questo articolo è proprio informare le pazienti di quanto questa condizione sia comune nel percorso del trattamento dell’infertilità, il che ha permesso una conoscenza più approfondita della patologia e di conseguenza delle misure preventive e curative da adottare. E se siamo riusciti almeno un po’ nel nostro intento di rendere più chiaro un argomento non semplice, le pazienti potranno capire che non sempre la sospensione di un ciclo di fecondazione assistita è motivo di delusione, ma in questo caso è un atto necessario per tutelare la loro salute.
Fecondazione assistita a Salerno, presso il centro di Pma Criagyn.

